Différences entre versions de « Ulcère de Buruli »
Sauter à la navigation
Sauter à la recherche
| (24 versions intermédiaires par 3 utilisateurs non affichées) | |||
| Ligne 1 : | Ligne 1 : | ||
| − | L''''Ulcère de Buruli''' est un [[Ulcères tropicaux|ulcère tropical]] qui peut être rencontré chez des patients originaires de pays d'endémie | + | [[Fichier:Tropique1.jpg|vignette]] |
| + | L''''Ulcère de Buruli'''<ref>http://medecinetropicale.free.fr/cours/ulcere_buruli.pdf</ref> est un [[Ulcères tropicaux|ulcère tropical]] qui peut être rencontré chez des patients originaires de pays d'endémie | ||
| Ligne 6 : | Ligne 7 : | ||
===Définition=== | ===Définition=== | ||
| − | * L'uclère de Buruli est infection à tropisme | + | * L'uclère de Buruli est une [[Infection et ulcère de jambe|infection]] à tropisme cutané lié à une mycobactérie atypique, '''''Mycobacterium ulcerans''''' (MU) qui provoque des ulcérations nécrotiques délabrantes avec des séquelles ostéo-articulaires parfois très importantes |
| − | * C'est actuellement la troisième mycobactériose humaine après la tuberculose et la lèpre | + | * C'est actuellement la troisième mycobactériose humaine après la tuberculose et la lèpre |
| − | * MU produit une toxine, le mycolactone | + | ===Epidémiologie=== |
| + | |||
| + | * L'ulcère de Buruli est une maladie qui sévit par foyers sous les climats tropicaux, chauds et humides | ||
| + | |||
| + | ::- le plus grand foyer est africain, notamment dans les pays d'Afrique de l'ouest. L'Afrique de l'est est moins touchée | ||
| + | |||
| + | ::- quelques rares foyers ont été ont été rapportés en Amérique du sud (Guyane, Surinam), en Océanie et en Asie | ||
| + | |||
| + | * La maladie touche essentiellement les régions rurales, à proximité de zones humides (rivières, lac, fleuves, marécages) | ||
| + | |||
| + | * L'incidence est estimée entre 5000 et 6000 nouveaux cas annuels | ||
| + | |||
| + | * Les enfants sont la cible privilégiée de la maladie en raison de leur contact proche de la terre pendant les jeux | ||
| + | |||
| + | ===Réservoir et mode transmission=== | ||
| + | |||
| + | * MU est présent dans la terre | ||
| + | |||
| + | * La contamination se ferait par une effraction cutanée : traumatisme, piqûre, [[Morsures|morsure animale]] | ||
| + | |||
| + | * Le rôle de vecteur de certain animaux est également évoqué | ||
| + | |||
| + | ===Physiopathologie=== | ||
| + | |||
| + | * MU se développe préférentiellement à des températures entre 30 et 33°, ce qui explique la localisation cutanée préférentielle de la maladie | ||
| + | |||
| + | * La bactérie produit un biofilm résistant aux agents antiseptique et antibiotique | ||
| + | |||
| + | * Elle produit une toxine, le '''mycolactone''', qui a des propriétés cytotoxiques (expliquant la [[nécrose]]), coagulantes et immunosuppressives (faible réaction inflammatoire locale) | ||
| + | |||
| + | ==Aspect clinique== | ||
| + | |||
| + | * L'aspect clinique de l'ulcère de Buruli est parfois trompeur → nous ne décrirons ici que la forme typique | ||
| + | |||
| + | ===Phase d'incubation=== | ||
| + | |||
| + | * Période de plusieurs mois pendant lesquels l'état général est conservé | ||
| + | |||
| + | ===Phase pré-ulcéreuse=== | ||
| + | |||
| + | * '''Tuméfaction sous-cutanée ferme''' le plus souvent indolore | ||
| + | |||
| + | ::- Localisation habituelle sur les membres (membres inférieurs → 60 % / membres supérieurs → 30 %) et, plus rarement, sur le tronc ou le visage | ||
| + | |||
| + | ::- cette lésion peut être limitée ou s'étendre à tout le membre | ||
| + | |||
| + | * A ce stade, les lésions peuvent être prises pour un œdème post-traumatique ou, dans les formes fébriles, pour une [[Dermo Hypodermite bactérienne|dermohypodermite bactérienne]] | ||
| + | |||
| + | * Sur le plan physiopathologique, il s'agit à ce stade d'une diffusion de MB et de sa toxine dans les tissus sous-cutanés avec mise en place d'une [[nécrose]] hypodermique | ||
| + | |||
| + | ===Phase ulcéreuse=== | ||
| + | |||
| + | * Après une période variable de quelques jours à quelques années, il apparaît une phlyctène ou une pustule inflammatoire puis une '''fistulisation à la peau''' | ||
| + | |||
| + | * L'extension se fait vers une '''ulcération purulente profonde''', atteignant les plans aponévrotiques, qui sera plus ou moins étendue | ||
| + | |||
| + | * Le décollement des berges est un signe caractéristique de la maladie | ||
| + | |||
| + | ::- ce décollement peut être, parfois, très important | ||
| + | |||
| + | ::- en cas de lésions multiples, les décollements peuvent aboutir à la réunion de plusieurs lésions en un vaste ulcère | ||
| + | |||
| + | * Le fond de la plaie est souvent bourgeonnant mais avec un [[Exsudats et Plaies exsudatives|exsudat]] séro-purulent abondant | ||
| + | |||
| + | * La [[Peau Péri Lésionnelle|peau péri-lésionnelle]] est infiltrée, polychrome et desquamative | ||
| + | |||
| + | * Atteintes extra-cutanées | ||
| + | |||
| + | ===Évolution=== | ||
| + | |||
| + | * L'ulcère de Buruli est une pathologie chronique dont la cicatrisation est rarement spontanée | ||
| + | |||
| + | ::- de nouvelles lésions peuvent apparaître | ||
| − | === | + | * Des complications peuvent survenir notamment par une atteinte extra-cutanée |
| + | |||
| + | ::- il peut s'agir d'ostéite ou d'arthrite par contiguïté | ||
| + | |||
| + | ::- exposition et fonte purulente des tendons | ||
| + | |||
| + | ::- septicémie | ||
| + | |||
| + | ::- [[tétanos]] | ||
| + | |||
| + | * Des séquelles fonctionnelles, parfois majeures, peuvent aboutir à des déformations, des ankyloses ou à des amputations | ||
| + | |||
| + | ==Comment faire le diagnostic ?== | ||
| + | |||
| + | ===Penser à cette pathologie devant un ulcère=== | ||
| + | |||
| + | * Il est habituel d’évoquer un ulcère de Buruli devant une [[plaie chronique]] dans les pays d'endémie | ||
| + | |||
| + | * Dans une consultation de cicatrisation en France, il faudra l'évoquer chez des enfants ou des adultes qui viennent d'un pays à risque | ||
| + | |||
| + | * En cas de doute et notamment dans les formes atypiques → avis spécialisé indispensable | ||
| + | |||
| + | === Microbiologie=== | ||
| + | |||
| + | * Quatre techniques diagnostiques sont possibles (+ 1 en cours de validation), mais pas toujours réalisables en zone d'endémie | ||
| + | |||
| + | * Il ne s'agit pas de techniques de routine et un avis spécialisé s'impose (Pathologie Infectieuse / Dermatologie) | ||
| + | |||
| + | =====Frottis des berges de l'ulcère et examen direct ===== | ||
| + | |||
| + | * Avec recherche de BAAR (Baciles Acido Alccolo Résistants) l’examen direct du frottis (méthode de Ziehl-Neelsen) | ||
| + | |||
| + | =====Histologie ===== | ||
| − | * | + | * Une biopsie profonde doit être réalisée, jusqu'à l’aponévrose |
| − | + | * Aspect de [[nécrose]] hypodermique avec inflammation majeure | |
| − | + | * Mise en évidence de BAAR | |
| − | + | =====Culture===== | |
| − | + | =====Identification par PCR (Polymérase Chain Reaction)===== | |
| − | + | =====Détection de la Mycolactone===== | |
| − | + | * Mise en évidence par fluorescence avec un test rapide → en cours de validation | |
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| + | ==Traitement== | ||
| − | + | ===Objectifs=== | |
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | + | * Stériliser les foyers infectieux | |
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | + | * Combler les pertes de substance | |
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| + | * Réparation et correction des complications fonctionnelles | ||
| − | + | ===Prise en charge médicale=== | |
| − | |||
| − | en | ||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | + | * Les grands principes thérapeutiques seront simplement rappelés ici → la prise en charge relève d'une équipe spécialisée | |
| − | Les | ||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | + | ====Antibiothérapie==== | |
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | + | * Une bi-antibiothérapie est actuellement proposée : association rifampicine-streptomycine ou rifampicine-xlarythromycine pendant 8 semaines | |
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | + | * Ce traitement permet de réduire la taille des lésions et donc de réduire l'importance de la prise en charge chirurgicale | |
| − | |||
| − | |||
| − | + | ====Soins des plaies==== | |
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | + | * Un lavage quotidien à l'eau et au savon reste indispensable | |
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | + | * Une [[détersion mécanique]] et l'utilisation de pansements adaptés au stade de la plaie sont proposés | |
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| + | ====Chirurgie==== | ||
| + | * Mise à plat et drainage des abcès | ||
| + | * Des techniques de recouvrement peuvent être discutées : greffe / lambeau | ||
| + | * Chirurgie reconstructrice et réparatrice pour limiter les rétractions cutanées et les séquelles invalidantes | ||
| + | ====Autres moyens==== | ||
| + | * Lutte contre la [[dénutrition]] | ||
| + | * Vaccination anti-tétanique | ||
| + | ===Indications=== | ||
| − | + | * Il est bien évident que la prise en charge et les protocoles seront différents, selon les moyens disponibles, dans les pays à risque ou en dans les pays occidentaux | |
| − | |||
Version actuelle datée du 9 décembre 2021 à 08:40
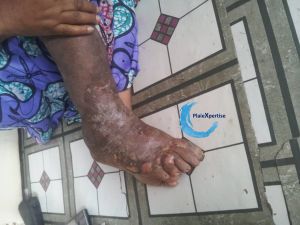
L'Ulcère de Buruli[1] est un ulcère tropical qui peut être rencontré chez des patients originaires de pays d'endémie
Généralités
Définition
- L'uclère de Buruli est une infection à tropisme cutané lié à une mycobactérie atypique, Mycobacterium ulcerans (MU) qui provoque des ulcérations nécrotiques délabrantes avec des séquelles ostéo-articulaires parfois très importantes
- C'est actuellement la troisième mycobactériose humaine après la tuberculose et la lèpre
Epidémiologie
- L'ulcère de Buruli est une maladie qui sévit par foyers sous les climats tropicaux, chauds et humides
- - le plus grand foyer est africain, notamment dans les pays d'Afrique de l'ouest. L'Afrique de l'est est moins touchée
- - quelques rares foyers ont été ont été rapportés en Amérique du sud (Guyane, Surinam), en Océanie et en Asie
- La maladie touche essentiellement les régions rurales, à proximité de zones humides (rivières, lac, fleuves, marécages)
- L'incidence est estimée entre 5000 et 6000 nouveaux cas annuels
- Les enfants sont la cible privilégiée de la maladie en raison de leur contact proche de la terre pendant les jeux
Réservoir et mode transmission
- MU est présent dans la terre
- La contamination se ferait par une effraction cutanée : traumatisme, piqûre, morsure animale
- Le rôle de vecteur de certain animaux est également évoqué
Physiopathologie
- MU se développe préférentiellement à des températures entre 30 et 33°, ce qui explique la localisation cutanée préférentielle de la maladie
- La bactérie produit un biofilm résistant aux agents antiseptique et antibiotique
- Elle produit une toxine, le mycolactone, qui a des propriétés cytotoxiques (expliquant la nécrose), coagulantes et immunosuppressives (faible réaction inflammatoire locale)
Aspect clinique
- L'aspect clinique de l'ulcère de Buruli est parfois trompeur → nous ne décrirons ici que la forme typique
Phase d'incubation
- Période de plusieurs mois pendant lesquels l'état général est conservé
Phase pré-ulcéreuse
- Tuméfaction sous-cutanée ferme le plus souvent indolore
- - Localisation habituelle sur les membres (membres inférieurs → 60 % / membres supérieurs → 30 %) et, plus rarement, sur le tronc ou le visage
- - cette lésion peut être limitée ou s'étendre à tout le membre
- A ce stade, les lésions peuvent être prises pour un œdème post-traumatique ou, dans les formes fébriles, pour une dermohypodermite bactérienne
- Sur le plan physiopathologique, il s'agit à ce stade d'une diffusion de MB et de sa toxine dans les tissus sous-cutanés avec mise en place d'une nécrose hypodermique
Phase ulcéreuse
- Après une période variable de quelques jours à quelques années, il apparaît une phlyctène ou une pustule inflammatoire puis une fistulisation à la peau
- L'extension se fait vers une ulcération purulente profonde, atteignant les plans aponévrotiques, qui sera plus ou moins étendue
- Le décollement des berges est un signe caractéristique de la maladie
- - ce décollement peut être, parfois, très important
- - en cas de lésions multiples, les décollements peuvent aboutir à la réunion de plusieurs lésions en un vaste ulcère
- Le fond de la plaie est souvent bourgeonnant mais avec un exsudat séro-purulent abondant
- La peau péri-lésionnelle est infiltrée, polychrome et desquamative
- Atteintes extra-cutanées
Évolution
- L'ulcère de Buruli est une pathologie chronique dont la cicatrisation est rarement spontanée
- - de nouvelles lésions peuvent apparaître
- Des complications peuvent survenir notamment par une atteinte extra-cutanée
- - il peut s'agir d'ostéite ou d'arthrite par contiguïté
- - exposition et fonte purulente des tendons
- - septicémie
- - tétanos
- Des séquelles fonctionnelles, parfois majeures, peuvent aboutir à des déformations, des ankyloses ou à des amputations
Comment faire le diagnostic ?
Penser à cette pathologie devant un ulcère
- Il est habituel d’évoquer un ulcère de Buruli devant une plaie chronique dans les pays d'endémie
- Dans une consultation de cicatrisation en France, il faudra l'évoquer chez des enfants ou des adultes qui viennent d'un pays à risque
- En cas de doute et notamment dans les formes atypiques → avis spécialisé indispensable
Microbiologie
- Quatre techniques diagnostiques sont possibles (+ 1 en cours de validation), mais pas toujours réalisables en zone d'endémie
- Il ne s'agit pas de techniques de routine et un avis spécialisé s'impose (Pathologie Infectieuse / Dermatologie)
Frottis des berges de l'ulcère et examen direct
- Avec recherche de BAAR (Baciles Acido Alccolo Résistants) l’examen direct du frottis (méthode de Ziehl-Neelsen)
Histologie
- Une biopsie profonde doit être réalisée, jusqu'à l’aponévrose
- Aspect de nécrose hypodermique avec inflammation majeure
- Mise en évidence de BAAR
Culture
Identification par PCR (Polymérase Chain Reaction)
Détection de la Mycolactone
- Mise en évidence par fluorescence avec un test rapide → en cours de validation
Traitement
Objectifs
- Stériliser les foyers infectieux
- Combler les pertes de substance
- Réparation et correction des complications fonctionnelles
Prise en charge médicale
- Les grands principes thérapeutiques seront simplement rappelés ici → la prise en charge relève d'une équipe spécialisée
Antibiothérapie
- Une bi-antibiothérapie est actuellement proposée : association rifampicine-streptomycine ou rifampicine-xlarythromycine pendant 8 semaines
- Ce traitement permet de réduire la taille des lésions et donc de réduire l'importance de la prise en charge chirurgicale
Soins des plaies
- Un lavage quotidien à l'eau et au savon reste indispensable
- Une détersion mécanique et l'utilisation de pansements adaptés au stade de la plaie sont proposés
Chirurgie
- Mise à plat et drainage des abcès
- Des techniques de recouvrement peuvent être discutées : greffe / lambeau
- Chirurgie reconstructrice et réparatrice pour limiter les rétractions cutanées et les séquelles invalidantes
Autres moyens
- Lutte contre la dénutrition
- Vaccination anti-tétanique
Indications
- Il est bien évident que la prise en charge et les protocoles seront différents, selon les moyens disponibles, dans les pays à risque ou en dans les pays occidentaux