Différences entre versions de « Artériopathie oblitérante des membres inférieurs »
Sauter à la navigation
Sauter à la recherche
| (44 versions intermédiaires par 3 utilisateurs non affichées) | |||
| Ligne 1 : | Ligne 1 : | ||
| − | L''''Artériopathie Oblitérante des Membres Inférieurs''' (AOMI)<ref>https://www.zora.uzh.ch/id/eprint/151454/1/ehx095.pdf</ref><ref> Mahé G, Jaquinandi V. Diagnosis of lower limb peripheral artery disease. Presse Med. 2018 Jan;47(1):47-55.</ref> est à l'origine d'un certain nombre d' | + | L''''Artériopathie Oblitérante des Membres Inférieurs''' (AOMI)<ref>https://www.zora.uzh.ch/id/eprint/151454/1/ehx095.pdf</ref><ref> Mahé G, Jaquinandi V. Diagnosis of lower limb peripheral artery disease. Presse Med. 2018 Jan;47(1):47-55.</ref><ref>https://www.ejves.com/article/S1078-5884(19)30380-6/pdf</ref> est à l'origine d'un certain nombre d'[[Ulcère de jambe|ulcères de jambe]] et de plaies du pied et peut ralentir le processus de cicatrisation de toutes les plaies des membres inferieurs |
| − | + | [[Fichier:PAD.png|vignette|Artériopathie Oblitérante des Membres Inférieurs]] | |
== Généralités== | == Généralités== | ||
===Définition=== | ===Définition=== | ||
| − | * L'AOMI | + | * L'AOMI est définie par l'HAS (Haute Autorité de Santé) comme ''un rétrécissement du calibre des artères à destination des membres inférieurs qui entraîne une perte de charge hémodynamique, avec ou sans traduction clinique''<ref>https://www.has-sante.fr/upload/docs/application/pdf/AOMI_fiche.pdf</ref> |
| − | * Ces anomalies provoquent une inadéquation entre les besoins en oxygène et les apports, | + | * Ces anomalies provoquent une inadéquation entre les besoins en oxygène et les apports, provoquant une hypoxie et une ischémie tissulaire |
| + | |||
| + | * Pathologie fréquente | ||
| + | |||
| + | ::- plus de 200 millions de personnes atteintes dans le monde | ||
| + | |||
| + | ::- la prévalence augmente de façon exponentielle au delà de 50 ans et on note une augmentation de la prévalence de 25 % entre 2000 et 2010 | ||
=== Étiologie=== | === Étiologie=== | ||
| Ligne 13 : | Ligne 19 : | ||
=====Athérosclérose===== | =====Athérosclérose===== | ||
| − | * L'origine athéromateuse | + | * L'origine athéromateuse est l'étiologie la plus fréquente |
| − | * L'AOMI est la | + | * L'AOMI est la composante locale de la maladie athéromateuse dont le pronostic reste conditionné par les complications cardiaques et cérébro-vasculaires |
| − | ===== | + | =====Artériopathie du sujet jeune===== |
| − | * La découverte d'une AOMI chez un patient jeune | + | * La découverte d'une AOMI chez un patient jeune nécessite une évaluation étiologique spécifique à la recherche de : |
{| class="wikitable" | {| class="wikitable" | ||
| Ligne 27 : | Ligne 33 : | ||
| Artériopathie juvénile athéromateuse ||||Pathologies emboligènes | | Artériopathie juvénile athéromateuse ||||Pathologies emboligènes | ||
|- | |- | ||
| − | | Maladie de Buerger |||| Syndrome | + | | Maladie de Buerger |||| Syndrome compressif (artère poplitée piégée) |
|- | |- | ||
| − | | |||| | + | | |||| Anévrisme poplité |
|- | |- | ||
| || ||Artérite inflammatoire | | || ||Artérite inflammatoire | ||
|- | |- | ||
| − | | || ||Causes | + | | || ||Causes thrombotiques : syndrome myélo-prolifératif, syndrome des anti-phospholipides |
|- | |- | ||
| − | | ||||Causes iatrogènes: artérite radique, ergotisme | + | | ||||Causes iatrogènes : artérite radique, ergotisme |
|- | |- | ||
| − | | ||||Anomalies génétiques | + | | ||||Anomalies génétiques du tissu élastique |
|} | |} | ||
| Ligne 44 : | Ligne 50 : | ||
====Facteurs non modifiables==== | ====Facteurs non modifiables==== | ||
| − | * Sexe | + | * Sexe → 1 à 2 hommes pour une femme, mais cette différence semble se lisser chez les patients âgés |
* Âge → la prévalence de l'AOMI est variable en fonction de l'âge des patients | * Âge → la prévalence de l'AOMI est variable en fonction de l'âge des patients | ||
| − | ::- Âge < 50 → < 5% | + | ::- Âge < 50 → < 5 % |
::- 50 < Âge < 65 → 10 % | ::- 50 < Âge < 65 → 10 % | ||
| Ligne 54 : | Ligne 60 : | ||
::- Âge > 80 → 25 % | ::- Âge > 80 → 25 % | ||
| − | ====Facteurs modifiables ( [[Facteurs de risque d'Artériopathie Oblitérante des Membres Inférieurs|pour en savoir plus...]]) ==== | + | ====Facteurs modifiables ([[Facteurs de risque d'Artériopathie Oblitérante des Membres Inférieurs|pour en savoir plus...]]) ==== |
* Tabagisme | * Tabagisme | ||
| Ligne 68 : | Ligne 74 : | ||
===Morbidité & Mortalité=== | ===Morbidité & Mortalité=== | ||
| − | * La prévalence d'un antécédent médical d'infarctus du myocarde est 2.5 fois plus élevé | + | * La prévalence d'un antécédent médical d'infarctus du myocarde est 2.5 fois plus élevé chez les patients avec une AOMI que chez les patients sans AOMI |
| − | * Il existe une augmentation du risque | + | * Il existe une augmentation du risque des pathologies ischémique myocardique et ischémique cérébrale chez les patients porteurs d'une AOMI |
| − | * L'AOMI est un marqueur de risque cardiovasculaire . Les patients porteurs d'une AOMI ont un risque relatif estimé | + | * L'AOMI est un marqueur de risque cardiovasculaire. Les patients porteurs d'une AOMI ont un risque relatif estimé de 4 à 5 en comparaison aux sujets sains |
==Présentations cliniques== | ==Présentations cliniques== | ||
| Ligne 81 : | Ligne 87 : | ||
* Plusieurs classifications ont été proposées et notamment celle de Leriche et Fontaine qui reste encore volontiers utilisée en France | * Plusieurs classifications ont été proposées et notamment celle de Leriche et Fontaine qui reste encore volontiers utilisée en France | ||
| − | * Nous évoquerons dans cette page la classification du CEMV ( Collège des Enseignants de Médecine Vasculaire) | + | * Nous évoquerons dans cette page la classification du CEMV (Collège des Enseignants de Médecine Vasculaire) en 3 stades |
{| class="wikitable" | {| class="wikitable" | ||
|- | |- | ||
| − | ! Asymptomatique!! Ischémie d'effort !! Ischémie de | + | ! Asymptomatique!! Ischémie d'effort !! Ischémie de repos |
|} | |} | ||
=== Stade I : stade asymptomatique=== | === Stade I : stade asymptomatique=== | ||
| − | * Le patient présente une AOMI sans manifestation clinique | + | * Le patient présente une AOMI sans manifestation clinique |
| − | * Dans le cadre de la prise en charge d'un ulcère de jambe , cela correspond au patient porteur d'un ulcère et chez qui l'évaluation découvre une AOMI | + | * Dans le cadre de la prise en charge d'un ulcère de jambe, cela correspond au patient porteur d'un ulcère et chez qui l'évaluation découvre une AOMI |
| − | * Il ne s'agit pas | + | * Il ne s'agit pas, à proprement parler, d'un ulcère artériel mais d'un '''ulcère avec une artériopathie''' |
| − | * Le challenge sera d'évaluer avec les médecins et les chirurgiens vasculaires la part de l'artériopathie dans le retard de cicatrisation de l'ulcère et s'il faut proposer un traitement | + | * Le challenge sera d'évaluer, avec les médecins et les chirurgiens vasculaires, la part de l'artériopathie dans le retard de cicatrisation de l'ulcère et s'il faut proposer un traitement spécifique (traitement médical et/ou chirurgical) |
| − | * La morbidité des patients asymptomatiques | + | * La morbidité des patients asymptomatiques est identique à celle des patients symptomatiques, ce qui justifie une évaluation complète |
| − | ===Stade II: stade d'ischémie d'effort=== | + | ===Stade II : stade d'ischémie d'effort=== |
=====Claudication intermittente (CI)===== | =====Claudication intermittente (CI)===== | ||
| Ligne 106 : | Ligne 112 : | ||
* La CI est une [[Douleur artérielle|douleur de type artériel]] → elle est le symptôme principal de ce stade d'ischémie d'effort | * La CI est une [[Douleur artérielle|douleur de type artériel]] → elle est le symptôme principal de ce stade d'ischémie d'effort | ||
| − | * Elle correspond | + | * Elle correspond à une fatigue, un inconfort ou une [[douleur]] qui apparaît dans un groupe musculaire lors d'un exercice ou d'un effort |
| − | * Cette douleur qui | + | * Cette [[douleur]], qui apparaît en aval de l'obstacle, va obliger le patient à limiter son effort. Il est important de noter l'importance de l'exercice : c'est la notion de périmètre de marche (distance de marche à partir de laquelle la [[douleur]] apparaît). Le périmètre de marche permet de préciser le niveau du stade |
| − | * La douleur | + | * La [[douleur]] à l'effort disparaît à l'arrêt de l'effort et de l'exercice |
| − | =====Ulcère de jambe et | + | =====Ulcère de jambe et claudication intermittente===== |
| − | * Là encore, il faut | + | * Là encore, il faut différencier ulcère artériel et ulcère + artériopathie |
| − | * C'est la confrontation clinique | + | * C'est la confrontation clinique et les explorations qui détermineront si l'artériopathie est directement responsable de l'ulcère où si elle n'est qu'un facteur de retard de cicatrisation |
| − | ===Stade III: stade d'ischémie de repos=== | + | ===Stade III : stade d'ischémie de repos=== |
| − | * On parle également d'[[Ischémie critique|ischémie critique]] avec des critères cliniques qui doivent être associés | + | * On parle également d'[[Ischémie critique|ischémie critique]] avec des critères cliniques qui doivent être associés à des critères hémodynamiques |
| − | * L'ischémie critique, stade le plus grave de l'artériopathie des membres inférieurs, | + | * L'[[ischémie critique]], stade le plus grave de l'artériopathie des membres inférieurs, correspond aux stades III et IV de la classification de Leriche & Fontaine |
{| class="wikitable" | {| class="wikitable" | ||
| Ligne 128 : | Ligne 134 : | ||
! Critères cliniques !! !!Critères hémodynamiques | ! Critères cliniques !! !!Critères hémodynamiques | ||
|- | |- | ||
| − | |Des douleurs | + | |Des [[douleur|douleurs]] permanentes ou non du membre inférieur depuis au moins 15 jours|| || Pression de cheville ≤ 50-70 mm Hg |
|- | |- | ||
| − | | '''OU''' un trouble trophique évoluant depuis au moins | + | | '''OU''' un trouble trophique évoluant depuis au moins 15 jours<br> |
| − | * Ulcère<br> | + | * [[Ulcère artériel|Ulcère]]<br> |
| − | * Nécrose<br> | + | * [[Nécrose]]<br> |
| − | * Gangrène | + | * [[Gangrène des membres inférieurs|Gangrène]] |
|||| Pression d'orteil ≤30-50 mm Hg | |||| Pression d'orteil ≤30-50 mm Hg | ||
|- | |- | ||
| − | | |||| Pression transcutanée d'oxygène ≤30 mm Hg (TcPO2) | + | | |||| [[Pression d'oxygène transcutanée (TcPO2)|Pression transcutanée d'oxygène]] ≤30 mm Hg (TcPO2) |
|} | |} | ||
===Aspects particuliers=== | ===Aspects particuliers=== | ||
| + | |||
| + | =====Niveau d'atteinte anatomique variable selon les facteurs de risque===== | ||
=====Artériopathie du sujet âgé===== | =====Artériopathie du sujet âgé===== | ||
=====Artériopathie du diabétique===== | =====Artériopathie du diabétique===== | ||
| + | <gallery> | ||
| + | Isch.png|Niveau d'atteinte anatomique de l'AOMI selon les facteurs de risque d'après<ref>Diehm N, Shang A, Silvestro A, DO DD, Dick F, Schmidli J, Mahler F, Baumgartner I. Association of cardiovascular risk factors with pattern of lower limb atherosclerosis in 2659 patients undergoing angioplasty. Eur J Endovasc Surg 2006;31(1):59-63.</ref> | ||
| + | </gallery> | ||
| − | ==En pratique , chez qui chercher une artériopathie ?== | + | ==En pratique, chez qui chercher une artériopathie ?== |
====Chez tout patient asymptomatique==== | ====Chez tout patient asymptomatique==== | ||
| − | * A partir de 50 ans avec au moins | + | * A partir de 50 ans avec au moins 1 facteur de risque |
| − | * Au delà de | + | * Au delà de 70 ans systématiquement, même sans facteur de risque |
====Chez tous les patients présentant une douleur d'effort ==== | ====Chez tous les patients présentant une douleur d'effort ==== | ||
| − | ====Chez les patients présentant une plaie chronique du membre inférieur ( ulcère de jambe ou plaie du pied) | + | ====Chez les patients présentant une [[plaie chronique]] du membre inférieur (ulcère de jambe ou plaie du pied) ou des douleurs de repos ==== |
==== Chez les patients qui ont besoin de porter un système de compression ==== | ==== Chez les patients qui ont besoin de porter un système de compression ==== | ||
| − | ==Comment chercher une artériopathie chez un patient présentant un trouble | + | ==Comment chercher une artériopathie chez un patient présentant un trouble trophique des membres inférieurs ?== |
===Examen clinique=== | ===Examen clinique=== | ||
| Ligne 165 : | Ligne 176 : | ||
=====[[Douleur]] ?===== | =====[[Douleur]] ?===== | ||
| − | * Évaluer la douleur et rechercher une [[Douleur artérielle|douleur d'origine artérielle]] | + | * Évaluer la [[douleur]] et rechercher une [[Douleur artérielle|douleur d'origine artérielle]] |
=====[[Signes cutanés d'ischémie|Signes dermatologiques d'ischémie]] ?===== | =====[[Signes cutanés d'ischémie|Signes dermatologiques d'ischémie]] ?===== | ||
| Ligne 173 : | Ligne 184 : | ||
===Évaluation fonctionnelle hémodynamique=== | ===Évaluation fonctionnelle hémodynamique=== | ||
| − | =====Mesure de la [[Indice de | + | =====Mesure de la [[Indice de Pression Systolique (IPS)|pression à la cheville et IPS (Indice de Pression de Cheville)]]===== |
| − | ======Mesure | + | ======Mesure de la [[Pression d'orteil|pression au gros orteil (PGO)]]====== |
| − | * C'est un test évalué au repos, patient allongé | + | * C'est un test évalué au repos, patient allongé, à l'aide d'un laser ou d'une sonde doppler ou d'un capteur photopléthysmographique |
| − | ::- l'indice de pression PGO (IPGO) | + | ::- l'indice de pression PGO (IPGO) est obtenu en divisant la pression à l'orteil par la pression la plus élevée aux 2 bras |
* Intérêt diagnostique | * Intérêt diagnostique | ||
| − | ::- une PGO inférieure | + | ::- une PGO inférieure à 70 mmHg est pathologique et témoigne d'une AOMI |
| − | :- cette mesure | + | :- cette mesure est utile dans les situations où il peut exister une rigidité de la paroi artérielle rendant difficile l'analyse de la pression de cheville : diabète, insuffisance rénale, âge > 80 ans |
* Intérêt pronostique | * Intérêt pronostique | ||
| − | ::- l'ischémie critique est | + | ::- l'[[ischémie critique]] est retenue si PGO < 30 mm Hg |
* Intérêt thérapeutique | * Intérêt thérapeutique | ||
| − | ::- on considère qu'au dessus | + | ::- on considère qu'au dessus de 50 mm Hg, les compressions sont autorisées dans le cadre du traitement d'un [[Oedème des membres inférieurs|œdème]] ou d'un [[Ulcère de jambe|ulcère de jambe]] |
| − | ======Analyse des [[Flux artériels|flux artériels]]====== | + | ======Analyse des [[Flux artériels|flux artériels]] → écho-Doppler artériel====== |
| − | * Cette analyse se fait avec une sonde | + | * Cette analyse se fait avec une sonde Doppler et les flux sont analysés en fonction de leur aspect |
* Une artère normale donne des flux triphasiques | * Une artère normale donne des flux triphasiques | ||
| − | * En cas d'anomalie sur une artère et selon le degré d'atteinte les flux deviennent biphasiques ou monophasiques | + | * En cas d'anomalie sur une artère, et selon le degré d'atteinte, les flux deviennent biphasiques ou monophasiques |
| − | * La perte du caractère triphasique témoigne d'une atteinte artérielle | + | * La perte du caractère triphasique témoigne d'une atteinte artérielle et justifie un avis spécialisé |
| − | ===Évaluation anatomique | + | ===Évaluation anatomique=== |
| − | ===Évaluation du retentissement tissulaire | + | * Echo-Doppler artériel → cet examen facilement accessible va évaluer la présence de sténose et/ou d'anévrisme |
| + | |||
| + | ::- le Doppler va orienter la décision chirurgicale | ||
| + | |||
| + | ::- une exploration hémodynamique avec mesure des [[Flux artériels|flux]] pourra être réalisée au décours du Doppler | ||
| + | |||
| + | ===Évaluation du retentissement tissulaire === | ||
| + | |||
| + | * [[Pression d'oxygène transcutanée (TcPO2)|Pression transcutanée d'oxygène (TcPO2)]] | ||
==Traitement== | ==Traitement== | ||
| Ligne 217 : | Ligne 236 : | ||
* Améliorer le score de la cicatrisation | * Améliorer le score de la cicatrisation | ||
| − | * Améliorer la qualité de vie en réduisant les douleurs | + | * Améliorer la qualité de vie en réduisant les [[douleur|douleurs]] |
* Réduire le risque général et cardiovasculaire plus spécifiquement | * Réduire le risque général et cardiovasculaire plus spécifiquement | ||
| Ligne 223 : | Ligne 242 : | ||
===Prise en charge des [[Facteurs de risque d'Artériopathie Oblitérante des Membres Inférieurs|facteurs de risque]]=== | ===Prise en charge des [[Facteurs de risque d'Artériopathie Oblitérante des Membres Inférieurs|facteurs de risque]]=== | ||
| − | + | * Arrêt du tabagisme | |
| − | + | * Équilibre strict du diabète avec une hémoglobine glycosylée (HbA1c) < 7 % chez les patients diabétiques | |
| − | * | + | * Équilibre nutritionnel pour limiter les risques d'obésité, de diabète et d'hyper cholestérolémie |
| − | * | + | * Activité physique régulière pour contrôler plusieurs facteurs de risque cardiovasculaire → Tension artérielle / taux de cholestérol LDL (LDL-C) et HDL / poids corporel / sensibilité à l’insuline |
| + | ===Traitement pharmacologique<ref>https://www.revmed.ch/RMS/2018/RMS-N-630/Traitement-medical-optimal-de-l-arteriopathie-obliterante-des-membres-inferieurs-en-2018</ref>=== | ||
| − | =====Traitement | + | =====Traitement anti-thrombotique===== |
| − | + | * Les traitements anti-thrombotiques ont pour objectif de réduire le risque d'accident thrombotique cérébral, cardiaque et périphérique | |
| − | * | + | * L'indication de ces traitements va dépendre de la présence de symptômes liés à l’AOMI, incluant la claudication intermittente typique ou atypique, la douleur ischémique de repos, les ulcères ischémiques ou les antécédents de revascularisation des membres inférieurs |
| − | + | ::- patient asymptomatique → pas de traitement | |
| − | + | ::- patient symptomatique → traitement en monothérapie (Aspirine ou Clopidogrel) | |
| − | + | =====Statines===== | |
| − | + | * De nombreuses études sur les statines démontrent une relation entre la diminution des niveaux de LDL-C et la réduction relative des taux de maladies cardiovasculaires | |
| − | + | =====Traitement anti-hypertenseur ===== | |
| − | + | * Le contrôle de la tension artérielle (TA) est indispensable | |
| − | + | * Les données médicales récentes recommandent une réduction de la TA à < 140/90 mmHg chez tous les sujets, y compris ceux avec AOMI. Chez les personnes âgées (> 65 ans), la TA systolique (TAS) idéale cible se situe entre 130 et 140 mmHg (mais pas < 120 mmHg), alors que la TA diastolique (TAD) doit être idéalement < 80 mmHg | |
| − | + | * Chez les patients avec AOMI, il faut veiller à éviter une baisse de la TAS en dessous de 110-120 mmHg → le risque cardiovasculaire augmente si la TAS est trop basse | |
| − | + | * L'utilisation des inhibiteurs de l'enzyme de conversion (IEC) est recommandée | |
| − | === | + | =====Traitement de la [[douleur]]===== |
| − | + | =====Traitement vasodilatateur===== | |
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | === | ||
| − | + | * Au stade d'ischémie d'effort, ces traitements ne semblent pas avoir d'impact | |
| − | * | + | * Les prostanoïdes (Iloprost / Ilomédine®) ont montré des effets bénéfiques des prostanoïdes pour le soulagement de la douleur au repos et la guérison des ulcères par rapport au placebo. Cependant, une évaluation récente de la Cochrane Library n'a pas permis de montrer d'effet sur l'incidence des amputations totales par rapport au placebo<ref>Vietto V, Franco JV, Saenz V, Cytryn D, Chas J, Ciapponi A.Prostanoids for critical limb ischaemia. Cochrane Database Syst Rev.. 2018 Jan 10;1:CD006544. </ref>.] |
| − | + | ===Traitement chirurgical=== | |
| + | ===[[Artériopathie - Rééducation vasculaire|Rééducation vasculaire]]=== | ||
==Références== | ==Références== | ||
Version actuelle datée du 17 janvier 2021 à 09:18
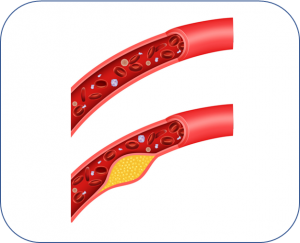
L'Artériopathie Oblitérante des Membres Inférieurs (AOMI)[1][2][3] est à l'origine d'un certain nombre d'ulcères de jambe et de plaies du pied et peut ralentir le processus de cicatrisation de toutes les plaies des membres inferieurs
Généralités
Définition
- L'AOMI est définie par l'HAS (Haute Autorité de Santé) comme un rétrécissement du calibre des artères à destination des membres inférieurs qui entraîne une perte de charge hémodynamique, avec ou sans traduction clinique[4]
- Ces anomalies provoquent une inadéquation entre les besoins en oxygène et les apports, provoquant une hypoxie et une ischémie tissulaire
- Pathologie fréquente
- - plus de 200 millions de personnes atteintes dans le monde
- - la prévalence augmente de façon exponentielle au delà de 50 ans et on note une augmentation de la prévalence de 25 % entre 2000 et 2010
Étiologie
Athérosclérose
- L'origine athéromateuse est l'étiologie la plus fréquente
- L'AOMI est la composante locale de la maladie athéromateuse dont le pronostic reste conditionné par les complications cardiaques et cérébro-vasculaires
Artériopathie du sujet jeune
- La découverte d'une AOMI chez un patient jeune nécessite une évaluation étiologique spécifique à la recherche de :
| Formes les plus fréquentes | Autres causes | |
|---|---|---|
| Artériopathie juvénile athéromateuse | Pathologies emboligènes | |
| Maladie de Buerger | Syndrome compressif (artère poplitée piégée) | |
| Anévrisme poplité | ||
| Artérite inflammatoire | ||
| Causes thrombotiques : syndrome myélo-prolifératif, syndrome des anti-phospholipides | ||
| Causes iatrogènes : artérite radique, ergotisme | ||
| Anomalies génétiques du tissu élastique |
Facteurs de risque
Facteurs non modifiables
- Sexe → 1 à 2 hommes pour une femme, mais cette différence semble se lisser chez les patients âgés
- Âge → la prévalence de l'AOMI est variable en fonction de l'âge des patients
- - Âge < 50 → < 5 %
- - 50 < Âge < 65 → 10 %
- - Âge > 80 → 25 %
Facteurs modifiables (pour en savoir plus...)
- Tabagisme
- Dyslipidémie
- Diabète
- Hypertension artérielle
- Obésité
Morbidité & Mortalité
- La prévalence d'un antécédent médical d'infarctus du myocarde est 2.5 fois plus élevé chez les patients avec une AOMI que chez les patients sans AOMI
- Il existe une augmentation du risque des pathologies ischémique myocardique et ischémique cérébrale chez les patients porteurs d'une AOMI
- L'AOMI est un marqueur de risque cardiovasculaire. Les patients porteurs d'une AOMI ont un risque relatif estimé de 4 à 5 en comparaison aux sujets sains
Présentations cliniques
Classification en 3 stades
- Plusieurs classifications ont été proposées et notamment celle de Leriche et Fontaine qui reste encore volontiers utilisée en France
- Nous évoquerons dans cette page la classification du CEMV (Collège des Enseignants de Médecine Vasculaire) en 3 stades
| Asymptomatique | Ischémie d'effort | Ischémie de repos |
|---|
Stade I : stade asymptomatique
- Le patient présente une AOMI sans manifestation clinique
- Dans le cadre de la prise en charge d'un ulcère de jambe, cela correspond au patient porteur d'un ulcère et chez qui l'évaluation découvre une AOMI
- Il ne s'agit pas, à proprement parler, d'un ulcère artériel mais d'un ulcère avec une artériopathie
- Le challenge sera d'évaluer, avec les médecins et les chirurgiens vasculaires, la part de l'artériopathie dans le retard de cicatrisation de l'ulcère et s'il faut proposer un traitement spécifique (traitement médical et/ou chirurgical)
- La morbidité des patients asymptomatiques est identique à celle des patients symptomatiques, ce qui justifie une évaluation complète
Stade II : stade d'ischémie d'effort
Claudication intermittente (CI)
- La CI est une douleur de type artériel → elle est le symptôme principal de ce stade d'ischémie d'effort
- Elle correspond à une fatigue, un inconfort ou une douleur qui apparaît dans un groupe musculaire lors d'un exercice ou d'un effort
- Cette douleur, qui apparaît en aval de l'obstacle, va obliger le patient à limiter son effort. Il est important de noter l'importance de l'exercice : c'est la notion de périmètre de marche (distance de marche à partir de laquelle la douleur apparaît). Le périmètre de marche permet de préciser le niveau du stade
- La douleur à l'effort disparaît à l'arrêt de l'effort et de l'exercice
Ulcère de jambe et claudication intermittente
- Là encore, il faut différencier ulcère artériel et ulcère + artériopathie
- C'est la confrontation clinique et les explorations qui détermineront si l'artériopathie est directement responsable de l'ulcère où si elle n'est qu'un facteur de retard de cicatrisation
Stade III : stade d'ischémie de repos
- On parle également d'ischémie critique avec des critères cliniques qui doivent être associés à des critères hémodynamiques
- L'ischémie critique, stade le plus grave de l'artériopathie des membres inférieurs, correspond aux stades III et IV de la classification de Leriche & Fontaine
| Critères cliniques | Critères hémodynamiques | |
|---|---|---|
| Des douleurs permanentes ou non du membre inférieur depuis au moins 15 jours | Pression de cheville ≤ 50-70 mm Hg | |
| OU un trouble trophique évoluant depuis au moins 15 jours |
Pression d'orteil ≤30-50 mm Hg | |
| Pression transcutanée d'oxygène ≤30 mm Hg (TcPO2) |
Aspects particuliers
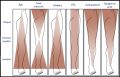
Niveau d'atteinte anatomique variable selon les facteurs de risque
Artériopathie du sujet âgé
Artériopathie du diabétique
Niveau d'atteinte anatomique de l'AOMI selon les facteurs de risque d'après[5]
En pratique, chez qui chercher une artériopathie ?
Chez tout patient asymptomatique
- A partir de 50 ans avec au moins 1 facteur de risque
- Au delà de 70 ans systématiquement, même sans facteur de risque
Chez tous les patients présentant une douleur d'effort
Chez les patients présentant une plaie chronique du membre inférieur (ulcère de jambe ou plaie du pied) ou des douleurs de repos
Chez les patients qui ont besoin de porter un système de compression
Comment chercher une artériopathie chez un patient présentant un trouble trophique des membres inférieurs ?
Examen clinique
Douleur ?
- Évaluer la douleur et rechercher une douleur d'origine artérielle
Signes dermatologiques d'ischémie ?
Palpation des pouls
Évaluation fonctionnelle hémodynamique
Mesure de la pression à la cheville et IPS (Indice de Pression de Cheville)
Mesure de la pression au gros orteil (PGO)
- C'est un test évalué au repos, patient allongé, à l'aide d'un laser ou d'une sonde doppler ou d'un capteur photopléthysmographique
- - l'indice de pression PGO (IPGO) est obtenu en divisant la pression à l'orteil par la pression la plus élevée aux 2 bras
- Intérêt diagnostique
- - une PGO inférieure à 70 mmHg est pathologique et témoigne d'une AOMI
- - cette mesure est utile dans les situations où il peut exister une rigidité de la paroi artérielle rendant difficile l'analyse de la pression de cheville : diabète, insuffisance rénale, âge > 80 ans
- Intérêt pronostique
- - l'ischémie critique est retenue si PGO < 30 mm Hg
- Intérêt thérapeutique
- - on considère qu'au dessus de 50 mm Hg, les compressions sont autorisées dans le cadre du traitement d'un œdème ou d'un ulcère de jambe
Analyse des flux artériels → écho-Doppler artériel
- Cette analyse se fait avec une sonde Doppler et les flux sont analysés en fonction de leur aspect
- Une artère normale donne des flux triphasiques
- En cas d'anomalie sur une artère, et selon le degré d'atteinte, les flux deviennent biphasiques ou monophasiques
- La perte du caractère triphasique témoigne d'une atteinte artérielle et justifie un avis spécialisé
Évaluation anatomique
- Echo-Doppler artériel → cet examen facilement accessible va évaluer la présence de sténose et/ou d'anévrisme
- - le Doppler va orienter la décision chirurgicale
- - une exploration hémodynamique avec mesure des flux pourra être réalisée au décours du Doppler
Évaluation du retentissement tissulaire
Traitement
Objectifs
- Contrôle de l'évolution locale de l'AOMI
- Améliorer le score de la cicatrisation
- Améliorer la qualité de vie en réduisant les douleurs
- Réduire le risque général et cardiovasculaire plus spécifiquement
Prise en charge des facteurs de risque
- Arrêt du tabagisme
- Équilibre strict du diabète avec une hémoglobine glycosylée (HbA1c) < 7 % chez les patients diabétiques
- Équilibre nutritionnel pour limiter les risques d'obésité, de diabète et d'hyper cholestérolémie
- Activité physique régulière pour contrôler plusieurs facteurs de risque cardiovasculaire → Tension artérielle / taux de cholestérol LDL (LDL-C) et HDL / poids corporel / sensibilité à l’insuline
Traitement pharmacologique[6]
Traitement anti-thrombotique
- Les traitements anti-thrombotiques ont pour objectif de réduire le risque d'accident thrombotique cérébral, cardiaque et périphérique
- L'indication de ces traitements va dépendre de la présence de symptômes liés à l’AOMI, incluant la claudication intermittente typique ou atypique, la douleur ischémique de repos, les ulcères ischémiques ou les antécédents de revascularisation des membres inférieurs
- - patient asymptomatique → pas de traitement
- - patient symptomatique → traitement en monothérapie (Aspirine ou Clopidogrel)
Statines
- De nombreuses études sur les statines démontrent une relation entre la diminution des niveaux de LDL-C et la réduction relative des taux de maladies cardiovasculaires
Traitement anti-hypertenseur
- Le contrôle de la tension artérielle (TA) est indispensable
- Les données médicales récentes recommandent une réduction de la TA à < 140/90 mmHg chez tous les sujets, y compris ceux avec AOMI. Chez les personnes âgées (> 65 ans), la TA systolique (TAS) idéale cible se situe entre 130 et 140 mmHg (mais pas < 120 mmHg), alors que la TA diastolique (TAD) doit être idéalement < 80 mmHg
- Chez les patients avec AOMI, il faut veiller à éviter une baisse de la TAS en dessous de 110-120 mmHg → le risque cardiovasculaire augmente si la TAS est trop basse
- L'utilisation des inhibiteurs de l'enzyme de conversion (IEC) est recommandée
Traitement de la douleur
Traitement vasodilatateur
- Au stade d'ischémie d'effort, ces traitements ne semblent pas avoir d'impact
- Les prostanoïdes (Iloprost / Ilomédine®) ont montré des effets bénéfiques des prostanoïdes pour le soulagement de la douleur au repos et la guérison des ulcères par rapport au placebo. Cependant, une évaluation récente de la Cochrane Library n'a pas permis de montrer d'effet sur l'incidence des amputations totales par rapport au placebo[7].]
Traitement chirurgical
Rééducation vasculaire
Références
- ↑ https://www.zora.uzh.ch/id/eprint/151454/1/ehx095.pdf
- ↑ Mahé G, Jaquinandi V. Diagnosis of lower limb peripheral artery disease. Presse Med. 2018 Jan;47(1):47-55.
- ↑ https://www.ejves.com/article/S1078-5884(19)30380-6/pdf
- ↑ https://www.has-sante.fr/upload/docs/application/pdf/AOMI_fiche.pdf
- ↑ Diehm N, Shang A, Silvestro A, DO DD, Dick F, Schmidli J, Mahler F, Baumgartner I. Association of cardiovascular risk factors with pattern of lower limb atherosclerosis in 2659 patients undergoing angioplasty. Eur J Endovasc Surg 2006;31(1):59-63.
- ↑ https://www.revmed.ch/RMS/2018/RMS-N-630/Traitement-medical-optimal-de-l-arteriopathie-obliterante-des-membres-inferieurs-en-2018
- ↑ Vietto V, Franco JV, Saenz V, Cytryn D, Chas J, Ciapponi A.Prostanoids for critical limb ischaemia. Cochrane Database Syst Rev.. 2018 Jan 10;1:CD006544.