Dermatose associée à l’incontinence
La Dermatose Associée à l'Incontinence (DAI)[1] correspond aux lésions cutanéee provoquées et entretenue par l'incontinence urinaire et/ou fécale. Elle appartient au groupe des dermatoses liées à l'humidité (MASD pour Moisture Associated Skin Damage).
AVERTISSEMENT → ne seront évoquées ici que les lésions chez l'adulte et la personne âgée
L'incontinence et ses complications
Urinaire et/ ou fécale[2]
Incontinence urinaire (IU)
- Perte complète et involontaire des urines
- 10 à 35% des patients à domicile
- 50% des résidents en EHPAD
Incontinence fécale (IF)
- Perte involontaire et des matières fécales solides ou liquides
- 23 à 66% des résidents en EHPAD
Incontinence mixte (IM)
- 50% des résidents en EHPAD
Effet de l'incontinence sur la peau
Spécificité de la peau âgée
- La peau normale a un effet barrière lié à la couche corne et à l'acidité de sa surface ( pH entre 4 et 6)
- Chez la personne âgée, il existe des anomalies spécifiques qui favoriseront la survenue de DAI
- - altération de la fonction barrière du la couche cornée
- - diminution du pH qui est donc plus alcalin
- - diminution des sécrétions sudorales et sébacées
- - atrophie cutanée
Excès d'humidité
- L'incontinence (IU ou IF ou I mixte) provoque une macération à la surface
- Ce excès d'humidité provoque
- - une altération de la couche cornée → hyper hydratation des cellules ( cornéocytes) qui aboutit à une rupture de cette couche
- - destruction du film hydro-lipidique
- - une inflammation épidermique
- - des micro lésions ou de véritables dermabrasions
Augmentation du pH cutané
- Cette alcalinisation de la peau est liée plusieurs éléments
- - à l'humidité
- - à l'urée des urines qui se transforme en ammoniac sous l'effet
Action des germes digestifs
- Risque infectieux
- Transformation de l'urée des urines en ammoniac → modification du pH de la peau
Conséquences
- Réaction inflammatoire → vasodilatation et infiltration de polynucléaires
- Auto entretien de l'inflammation
- Érythème + douleur+ fragilité
DAI
Epidémiologie
- Prévalence et incidence probablement sous estimée en raison de critères diagnostiques non standardisés
Prévalence
- Enfants → 7 à 35%
- Adultes et patients âgés
- - de 25 à 50% en servcice de médecine & chirurgie
- - de 50 à 80% en soins intensifs et réanimation
- - plus de 40% en EHPAD
Incidence
- Risque de survenue d'un épisode de DAI quand le patient est hospitalisé
- Incidence globale de 3.5 à 25%
- - 1 patient incontinent sur 10 à 5 patients incontinents sur 10 présenterait des signes de DAI
- - en unités de soin intensifs → incidence de 5 à 40%
- - en EHPAD → incidence de 8%
Délai d'apparition moyen de la DAI
- En service de médecine et chirurgie → 14 jours
- En soins intensifs → 4 jours
Facteurs de risques de la DAI
| Facteurs liés à l'incontinence | ||
|---|---|---|
| Type d'incontinence |
- Risque plus important si IF | |
| Fréquence des pertes | ||
| Prise en charge | Risque plus élevé si - Soins d'hygiène et change du patient insuffisants | |
| Autres facteurs | ||
| Peau fragilisée | Peau âgée | |
| Perte d'autonomie |
- Mobilisation réduite | |
| Dénutrition | ||
| Comorbidités |
- Obésité |
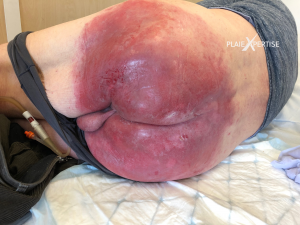
Aspect clinique[5]
- La DAI est définie par une inflammation de la peau au contact des urines et des selles, avec ou sans érosion
Localisation
- Atteintes multiples et souvent confluentes en grande nappes
- La DAI atteint préférentiellement les convexité → fesses, organes génitaux et racine des cuisses.
- Atteinte des plis
- - les plis inguinaux sont initialement respectés
- - le pli fessier peut être touché notamment en cas d'IF
- Atteinte variable selon le sexe
- - Chez la femme → atteinte des grandes lèvres et de la vulve
- - chez l'homme → atteinte du scrotum et des fesses
- Localisation spécifique en cas de diarrhée
- - atteinte péri anales + pli fessier
- - extension à la face postérieure des cuisses voire au dos
Symptomatologie
- Signes fonctionnels
- - inconfort / Douleurs / Sensation de brulure
- - altération de la qualité de vie
- Erythème
- - rouge violacé
- -vernissé, luisant
- Érosions superficielles
- - plaies suintantes douloureuse
- - de taille variable
Catégorisation de la DAI
- Une catégorisation simple est proposée → voir la photo à droite
Absence de lésion
Catégorie 1
- Érythème sans effraction cutanée
Catégorie2
- Érythème + Érosions +/- Vésicules ou Pustules
Diagnostic différentiel
DAI et escarre
- Les deux pathologies des facteurs de risques en commun , une localisation voisine, des aspects cliniques parfois proches
- Par ailleurs , la survenue d'une DAI favorise l'apparition d'escarre.
- Ces deux pathologies peuvent donc coexister mais il faut toutefois les différentier
| Paramètre analysé | DAI | Escarre | |
|---|---|---|---|
| Cause | Incontinence | Pression / Hyper appui / Cisaillement | |
| Localisation |
- Périnée / zone ano-génitale |
Essentiellement les zones en regard d'une proéminence osseuse ou d'un dispositif médical | |
| Signes cliniques | Douleur / Brulure / Prurit | Douleur | |
| Aspect | Étendue | Diffuse / Plusieurs zones +/- confluentes | Localisée à la zone de l'appui |
| Bords | Irréguliers / Émiettés | Nets | |
| Couleur | Érythème qui blanchit à l'appui | Pas de blanchiment à la pression | |
| Profondeur | Lésions superficielles | Lésions profondes possibles (stade 3 ou 4) | |
| Nécrose | Absence au moins en début d'évolution | Nécrose d’apparition rapide |
Devant un aspect évocateur de DAI il faudra savoir évoquer d'autres pathologies ( → avis spécialisé dermatologique indispensable)
- Eczéma
- Psoriasis
- Lichen
- Candidose
Extension
- Si la DAI et l'incontinence ne sont ou ne peuvent être prises en charge, les lésions s'étendent sur des zones plus vastes → dos , cuisses, abdomen
- Les érosions deviennent prédominantes, et parfois hémorragiques
- Évolution nécrotique → cette situation est rare et doit faire évoquer une escarre.
Complications
Infection candidosique
- IL faut y penser en présence de pustules disséminées sans limite nettes autour de la lésion initiale
Infection bactérienne
- Souvent en localisation péri anale
- Aspect très inflammatoire
- Dans les formes sévère, apparition d'une dermo hypodermite bactérienne fébrile qui est une urgence.
Risque de survenue d'escarres
Prise en charge d'une DAI
Prise en charge de l'incontinence
| Identifier et traiter les causes accessibles |
-Infection (Clostridium difficile)/ Diarrhées / Constipation / Fécalome |
| Modification de l'environnement |
- Accès facilité aux toilettes |
| Gestion de l'incontinence urinaire |
- Évitez les changes trop occlusifs |
| Gestion de l'incontinence fécale |
- Évitez les changes trop occlusifs |
Soins locaux[6][7]
Hygiène
| Avec quoi ? |
- Lavage eau + savon sans antiseptique ni produit irritant |
| Quand ? |
- 1 fois par jour au moins |
| Comment ? |
- Éviter tout traumatisme et friction excessive → attention aux gants de toilette ( jetable ou non) et aux compresses tissées qui peut aggraver la situation |
Protection
- Protection de la peau altérée et /ou de la peau saine mais à risque
- Crème barrière → topique qui une fois appliqué, réalise un écran protecteur entre la couche cornée et l'humidité et restaurent le film lipidique de la peau.
- - sous forme de crème, gel , mousse ou film protecteur
- Différentes spécialistés assurent cette fonction avec des concentrations différentes → aucun des ces produits n'est remboursé
| Diméthicone | Oxyde de zinc | Acrylate |
|---|---|---|
| Aldanex® | Conveen Protact® | Cavillon Spray® |
| Cavillon crème® | Menalind® | Cavillon Advanced Skin Protectant® |
| Escar Protect® | Secura crème® | Secura Spray® |
- Comment les appliquer ?
- - crème, gel, mousse → en couche mince, par effleurage (ne pas chercher à faire pénétrer, ce n'est pas le but, au contraire!)
- - films protecteurs → appliquer sur peau sèche
- Quand les appliquer ?
- - à chaque change pour les crèmes, gel et mousses
- - 1 fois par jour pour les films protecteurs
Réparation
- Réparation des altérations cutanées.
- On utilise des topiques émollients.
- Dans notre équipe, nous utilisons volontiers un dermocorticoïde en l'absence de signe d'infection, en cure courte avec un relais rapide par un émollient
CONTRE-INDICATIONS
- Hydrocolloïdes → effet occlusif qui va majorer les effets de l'humidité
- Super absorbant → douloureux au retrait
- Pansement adhésif (tous) → douloureux au retrait
- Colorants ( éosine / violet / fluorescéine...) → ils cachent les signes locaux
- Antiseptiques → inutiles et dangereux
Autres mesures
Traitement de la douleur
- Certains formes de DAI sont hyperalgiques avec hyper-esthésie cutanée rendant le soin parfois difficile
- Traitements médicamenteux de la douleur si besoin
- Privilégier les traitements non médicamenteux
- - éviter les gants et les compresses pour la phase de lavage
- - gestes doux, si besoin réalisés à la main gantée avec gant de vinyl
- - évitez l'anesthésie locale
Traitement d'une éventuelle infection
- Ne pas proposer d'antibiotique ni d'antifongique en l'absence d'un diagnostic parfaitement établi
- - les antifongiques locaux sont trop souvent utilisés sans preuve de la présence d'une candidose
- - les antifongiques per os peuvent être envisagés sur avis médical
- Si le diagnostic est difficile ou douteux → avis spécialisé en dermatologie
Prévention de la DAI
Chez qui ?
- Tout patient reconnu incontinent sans lésion → ni rougeur, ni érosion
- - être bien conscient que tout patient incontinent est à risque de présenter une DAI
- En structure hospitalière ou en EHPAD, il est absolument fondamental de repérer et de tracer les patients incontinents
- - les aides soignants sont un rôle essentiel à ce stade
- - discussion en équipe des mesures à prendre
Comment prévenir ?
- Soins d'hygiène quotidien et après chaque miction ou émission de selles
- Appliquer un produit barrière
- - au moins 1 fois par jour pour les formes films
- - après chaque change pour les formes crème, gel ou mousse
- Ne pas utiliser de Pâte à l'eau → ces produits sont également à base d'oxyde de zinc mais n'ont rein à voir avec les crème barrière à l'oxyde de zinc
- - produit trop occlusif qui camoufle la peau et devra être frotté pour être retirer avec un risque de lésion induite.
- Ne pas utiliser de compresses dans les plis
Références
- ↑ https://elevate-assets.s3.amazonaws.com/tools/files/24/original/Dermite_Incontinence_Prevention_Wounds.pdf
- ↑ Beeckman D et al. Prevention and treatment of incontinence associated dermatitis: litterature review. J Adv Nurs 2009;65(9):1141-1154
- ↑ Woo K et al. Management of moisture associated skin damage. Adv Skin Wound Care 2017;30(11):494-501
- ↑ Coyer F et al. An interventional skin care protocol -InSPIRE) to reduce incontinence associated dermatitis in critically ill patients in the intensive care unit: A before and after study. Intensive Crit Care Nurs 2017;40:1-10
- ↑ McNichol L et al. Incontinence-Associated Dermatitis: State of the Science and Knowledge Translation. Adv Skin Wound Care 2018;31(11):502-513.
- ↑ Lumbers M. How to Manage Incontinence-Associated Dermatitis in Older Adults. Br J Community Nurs. 2019;24(7):332-337.
- ↑ Van Wissen K, Blanchard D. Preventing and Treating Incontinence-Associated Dermatitis in Adults. Br J Community Nurs 2019;24(1):32-33.