Différences entre versions de « Pemphigoïde bulleuse »
Sauter à la navigation
Sauter à la recherche
(→Bulles) |
|||
| Ligne 138 : | Ligne 138 : | ||
=====Corticothérapie générale===== | =====Corticothérapie générale===== | ||
| − | * La corticothérapie générale reste le traitement qui dispose d'une AMM. Ce traitement a montré son efficacité dans les formes pauci-bulleuses (moins de 10 nouvelles bulles par jour) | + | * La corticothérapie générale reste le traitement qui dispose d'une AMM. Ce traitement a montré son efficacité dans les formes pauci-bulleuses (moins de 10 nouvelles bulles par jour) avec 84 % de contrôle à la 4ème semaine et 13 % de mortalité. Par contre, dans les formes multibulleuses (plus de 10 bulles par jour) il n'y a que 48 % de contrôle de la pathologie à la 4ème semaine et 32 % de mortalité à 1 an avec la nécessité de changer de traitement dans 71 % des cas. Les résultats ont été présenté en congrès mais sont en attente de publication <ref>Joly P et al . American Academy of Dermatology 2018</ref> |
=====Méthotrexate (MTX) ===== | =====Méthotrexate (MTX) ===== | ||
Version du 15 avril 2020 à 09:12
La Pemphigoïde bulleuse est une dermatose inflammatoire qui peut se présenter sous la forme d'un ulcère de jambe
Généralités
Fichier:PB.png
Physiopathologie de la pemphigoïde bulleuse
Définition et épidémiologie
- La Pemphigoïde bulleuse (PB) est une dermatose bulleuse auto-immune [1]
- C'est une pathologie du sujet âgé dont l'incidence augmente en raison du vieillissement de la population
- La PB est statistiquement associée à des pathologies neurodégénératives (Maladie d'Alzheimer, Parkinson) [2] et à la prise de certain médicaments (diurétiques de l'anse, spironolactone, neuroleptiques, gliptines) [3] [4]
Origine de la PB
- C'est une maladie auto-immune : des auto-anticorps sont dirigés contre deux protéines (AgPB230 et AgPB180) présentes à la jonction entre l'épiderme et le derme
- La fixation des auto-anticorps provoque une réaction inflammatoire avec migration de cellules inflammatoires et, notamment, des polynucléaires éosinophiles
- La libération d'enzymes (protéase, élastase, collagénase) va provoquer le décollement dermo-épidermique et la formation de bulles
Signes cliniques
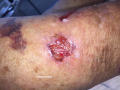
Bulles
- C'est le signe caractéristique de la PB : des bulles de grande tailles, tendues et à contenu clair, qui surviennent sur une peau pathologique (érythème, lésions eczématiformes ou urticariennes)
- - il existe des formes pauci-bulleuses (< 10 bulles) et des formes multibulleuses (> 10 bulles)
- - les bulles peuvent toucher l'ensemble du corps, mais il existe des formes localisées notamment sur les jambes (formes pré-tibiales)
- - l'atteinte muqueuse est rare
- Les bulles ne sont pas toujours visibles
- - il peut n'exister que des lésions eczématiformes, pendant plusieurs semaines, avant l'apparition de bulles
Prurit
- Un prurit parfois ancien et intense est souvent observé
- Il peut précéder l’apparition de bulles de plusieurs semaines ou mois
Quand penser à une pemphigoïde devant un ulcère de jambe ?
Contexte évocateur
- Patient âgé (> 70 ans)
- Prurit ancien mais qui peut être absent
- - un prurit isolé avec des ulcérations atypiques de jambe doit faire évoquer une PB
Examen clinique
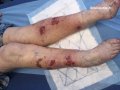
Lésions érosives ou ulcérations superficielles de jambe
- Uniques ou multiples
- Parfois groupées en placard polycyclique
- Plus ou moins recouverte de croûtes
Présence de bulles parfois
- Inconstantes car fragiles
- En périphérie des érosions sur la jambe
- Parfois à distance
- A contenu clair, plus ou moins hémorragique
Lésions eczématiformes ou urticariennes
- PB3.png
- PB7.png
- PB12.png
Comment affirmer le diagnostic de pemphigoïde ?
Avis spécialisé en dermatologie
- Pour évoquer d'autres diagnostics différentiels
- Pour proposer des examens complémentaires
Examens à réaliser
Numération Formule
- Présence d'une Hyperéosinophilie qui est fréquente et évocatrice mais inconstante
Immunofluorescence indirecte
- Dosage des Anticorps anti-membrane basale épidermique. Ces anticorps circulants dirigés contre la membrane basale épidermique sont présents dans 70 à 90 % des cas
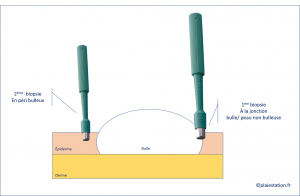
Biopsies cutanées
- Une biopsie à réaliser sur une bulle récente, à la jonction entre la bulle et la peau non bulleuse → aspect de décollement au niveau de la jonction dermo-épidermique
- Une biopsie à faire en péri-bulleux pour étude en immunofluorescence directe (voir le laboratoire d'anatomo-pathologie pour connaitre le milieu de transport) → mise en évidence d'un dépôt linéaire d'IgG et/ou de complément (C3) le long de la membrane basale épidermique. sera réalisée sur une biopsie en péri-bulleux
Quel traitement proposer ?
Évolution & Pronostic
- Il s'agit d'une pathologie grave dont le taux de mortalité à 1 an est de 30 à 40 %. Les décès sont liés à des complications infectieuses ou cardiovasculaires favorisées par le traitement immuno-suppresseur et/ou le terrain fragile
- L'évolution peut être marquée par :
- - une disparition lente nécessitant un traitement prolongé
- - une cortico-résistance nécessitant le recours à des traitements de seconde intention, plus lourds et risqués
- - des récidives
- La prise en charge d'une pemphigoïde bulleuse est rendue difficile en raison du terrain souvent fragilisé
Traitement de première intention
- La corticothérapie locale prolongée est le traitement de première indication permettant une efficacité identique à la corticothérapie générale (à 1 mg/kg/jour) et avec des effets secondaires beaucoup moins importants
- Un protocole est proposé. Il demande une participation active et précise des IDE
Traitement de seconde intention
- Dans les formes multibulleuses et/ou les formes résistantes à la corticothérapie locale
Corticothérapie générale
- La corticothérapie générale reste le traitement qui dispose d'une AMM. Ce traitement a montré son efficacité dans les formes pauci-bulleuses (moins de 10 nouvelles bulles par jour) avec 84 % de contrôle à la 4ème semaine et 13 % de mortalité. Par contre, dans les formes multibulleuses (plus de 10 bulles par jour) il n'y a que 48 % de contrôle de la pathologie à la 4ème semaine et 32 % de mortalité à 1 an avec la nécessité de changer de traitement dans 71 % des cas. Les résultats ont été présenté en congrès mais sont en attente de publication [5]
Méthotrexate (MTX)
- Le MTX est réservé habituellement aux cas de PB corticodépendantes
Autres immunosuppresseurs
Références
- ↑ www.has-sante.fr/upload/docs/application/pdf/2016-06/pnds_-_pemphigoide_bulleuse_pb.pdf
- ↑ Langan SM, Groves RW, West J. The relationship between neurological disease and bullous pemphigoid : A population-based case-control study. J Invest Dermatol 2011;131:631-7.
- ↑ Lloyd-Lavery A, Chi CC, Wojnarowska F, et al. The associations between bullous pemphigoid and drug use : A UK case-control study. JAMA Dermatol 2013; 149:58-62.
- ↑ Schmutz JL. Confirmation of gliptin-associated risk of bullous pemphigoid. Ann Dermatol Venereol. 2019 Nov;146(11):764-766
- ↑ Joly P et al . American Academy of Dermatology 2018