Déchirures cutanées
Sauter à la navigation
Sauter à la recherche
Les Déchirures cutanées sont des ulcérations d'origine traumatique
Définition
- Les Déchirures cutanées (DC) sont des séparations des couches de la peau, d'origine traumatique
- - Elles peuvent être localisées sur l'ensemble du tégument
- - Les DC des membres inférieurs seront plus particulièrement évoquées sur cette page
- Ces lésions sont surtout fréquentes dans la population âgée et, notamment, dans les établissements de soins de longue durée[1] avec des prévalences variant de 10 à 54 %
- Des recommandations internationales sont accessibles [2]
Terrain
Une peau fragile
- Dermatoporose du patient âgé
- - Induite par une corticothérapie prolongée
- - Dermatose d'évolution atrophiante
Mode de survenue → traumatisme
- Traumatisme direct
- Induit par les soins : retrait d'un pansement adhésif / garrot top serré / tensiomètre
- Nursing, mobilisation et transfert du patient
- Pose ou retrait de chaussettes de compression
Autres facteurs de risque
- Troubles cognitifs
- Dépendance : troubles de la mobilité / déficit visuel ou auditif / immobilisation
- Sécheresse cutanée
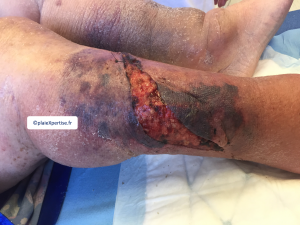
Aspect clinique
Classification de Payne & Martin
Déchirure cutanée de Type 1
- Lésion traumatique linéaire sans perte de substance
- Il peut exister un décollement de lambeau épidermique. Mais le lambeau est repositionnable en position anatomique, avec des bords alignés et jointifs
Déchirure cutanée de Type 2
- Perte partielle de tissu
- - < 25 % → type 2A
- - > 25 % mais < 75 % → type 2B
Déchirure cutanée de Type 3
- Perte tissulaire complète : primitive ou secondaire à la nécrose ultérieure du lambeau
Peau péri-lésionnelle → Autres signes de dermatoporose
- Pseudo Cicatrices stellaires
Examens complémentaires
- Diagnostic essentiellement clinique
- Un Doppler artériel peut être demandé (sans urgence) pour évaluer une éventuelle artériopathie qui pourrait limiter le pronostic de cicatrisation
Pronostic
Évolution lente vers la cicatrisation
- La peau, le plus souvent atrophique, et les co-morbidités chez un patient âgé limitent et ralentissent le processus de cicatrisation
Complications possibles
- Nécrose du lambeau : le lambeau, initialement pâle à rosé, peut secondairement se nécroser
- Infection: érysipèle
Orientation thérapeutique
Si plaie hémorragique
- Compression puis pansement compressif avec alginate humidifié. L'urgence ici est à l'hémorragie et pas au soin du lambeau
- Vérifier l'INR pour les patients sous traitement par AVK (anti vitamine K), et la NFP (Numération Formule Plaquettes) si l'hémorragie a été importante ou récidivante
Lavage de la plaie
- Lavage de la peau péri-lésionnelle : eau + savon
- Lavage doux de la plaie, à la main gantée sans compresse et sans gant, à l'eau + savon puis rinçage au sérum physiologique : éliminer les débris et la gelée hématique
- Aucun intérêt des antiseptiques
- Crème émolliente en péri-lésionnel
Que faire du lambeau ?
- Le repositionner le plus souvent possible +++++
- - avec le doigt ganté, une pince, un écouvillon de prélèvement bactério humidifié au sérum
- - bien ré-aligner les bords
- - Contre-indication : suture / agrafes / bandes adhésives (strip) → risque de déchirure supplémentaire
- Un parage initial du lambeau peut se discuter
- - si le lambeau est déchiré et difficile à repositionner
- - si la lésion est ancienne
- - si le lambeau est nécrotique ou manifestement infecté
Quel pansement sur le lambeau ou sur la plaie sans lambeau ?
- Contre-indication des pansements adhésifs et des strips +++++++++ : risque d'aggravation de la déchirure au retrait
- Choix privilégié
- - Interface siliconée ( Adaptic Touch® / Mépitel One®) ou lipidocolloïde (Urgotul®)
- - Hydrocellulaire siliconé mince (à absorption moyenne) : forme extra mince (Mepilex EM®) ou Lite
- Pansement secondaire en fonction des exsudats : compresses / pansement américain / pansement super-absorbant
Quelle compression ?
- Une compression peut être discutée en raison de l’œdème mais le choix doit être fait avec beaucoup de prudence
- - le risque est d'aggraver une situation parfois précaire
- - il faut donc bien peser le rapport "Bénéfice/Risque"
- Contre-indiquer les chaussettes ou bas de compression : la pose ou la dépose peuvent provoquer de nouveaux traumatismes
- Si une bande doit être posée, il faut privilégier une bande à allongement court qui soit la moins "rigide" possible. Dans notre expérience, nous choisissons la bande blanche du kit Urgo K2
Fréquence du pansement ?
- Le moins souvent possible : de 3 à 5 jours
- Changer le pansement secondaire tous les jours : pour vérifier l’absence de complication (hémorragie / infection)
- Astuce: le retrait du pansement doit se faire dans le sens "Base du lambeau → pointe du lambeau"
Que faire en cas de complication ?
- Infection du lambeau
- Antibiothérapie s'il existe des signes d'extension ou d'érysipèle
- - Si le lambeau devient inflammatoire (rouge sombre/ oedématié / fragile et friable) : discuter un parage puis une cicatrisation dirigée sur une plaie "classique"
- nécrose du lambeau
- - Détersion mécanique et / ou parage chirurgical
- Hématome disséquant : avis spécialisé pour discuter une Détersion ou un parage chirurgical
- Absence d'évolution : avis spécialisé
Prévention
Évaluer le risque de déchirure cutanée dans les populations à risque
- Des échelles de risques existent mais ne sont pas utilisées de façon systématique comme pour les escarres (score de Braden)
- Il faut évaluer chez les patients : l'état cutané / le degré de mobilité / les facteurs de risque extrinsèques
Prévention du risque cutané chez les patients à risque
- Prévention globale
- - éducation du patient
- - hydratation / nutrition / limitation si possible des traitements à risque
- Lavage de la peau au savon doux ou surgras. Évitez les savons colorés et parfumés en raison du risque d'irritation ou d'eczéma qui pourraient fragiliser la peau
- Appliquer un émollient systématiquement après la toilette chez les patients à risque pour assouplir la peau
- Aucun pansement adhésif. Attention notamment aux prélèvements biologiques → demander à la personne du laboratoire de ne pas utiliser de ruban adhésif ou uniquement un ruban en silicone (Micropore silicone)
- Mise en place précautionneuse des chaussettes et bas de compression
- Chez les patients à risque de chute ou de traumatisme
- - prévention globale du risque de chute
- - capitonner les reliefs osseux (crête tibiale / avant bas / coude) avec pansement américain et jersey tubulaire)
- - dispositifs spécifiques non remboursés : Pareplaie / Dermatuff
- Lors des transferts / bancardage, prévenir les équipes du risque
Références
- ↑ Woo K, LeBlanc K . Prevalence of skin tears among frail older adults living in Canadian long-term care facilities.Int J Palliat Nurs. 2018 Jun 2;24(6):288-294
- ↑ https://www.woundsinternational.com/resources/details/best-practice-recommendations-for-the-prevention-and-management-of-skin-tears-in-aged-skin-an-overview